Soft Tissue Sarcoma of the Popliteal Region Adjuvant Radiotherapy
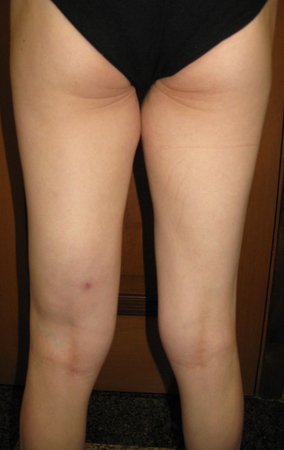
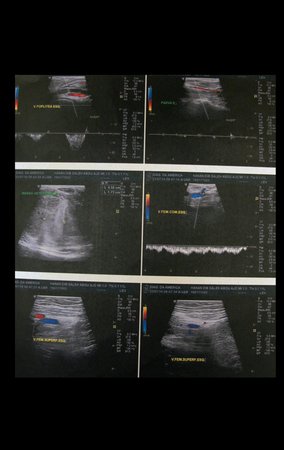
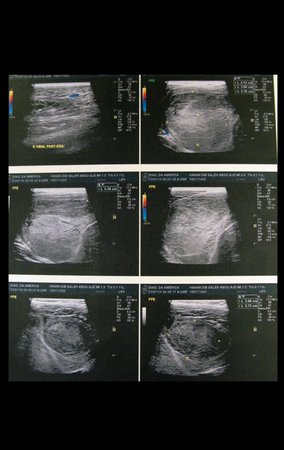
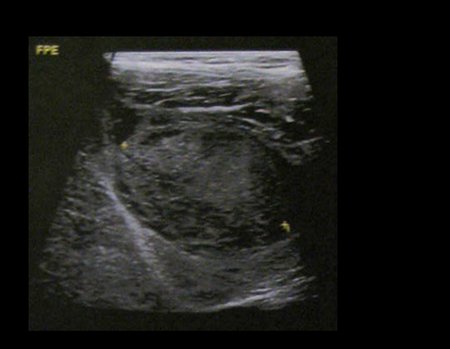
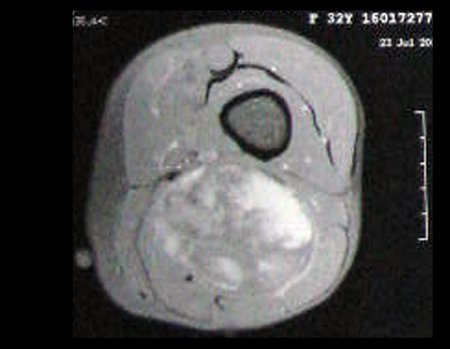
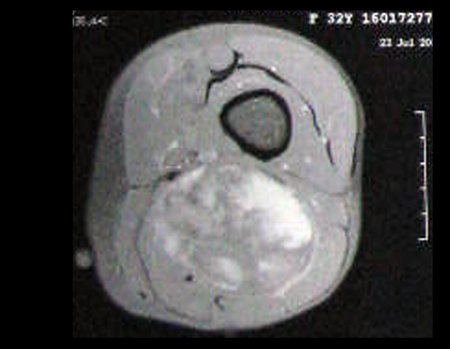
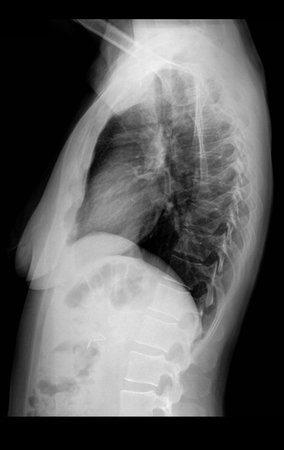
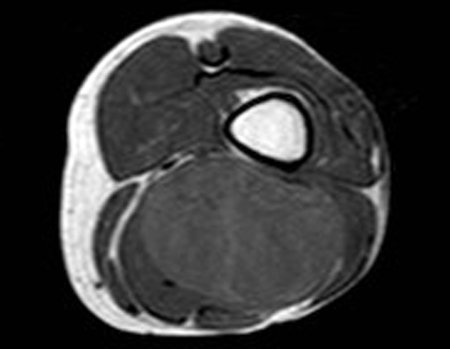
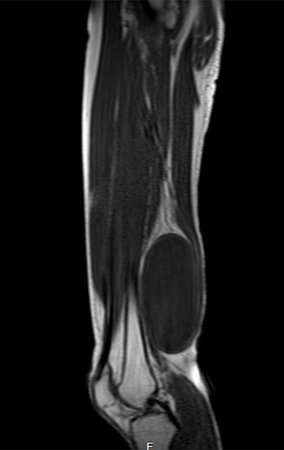
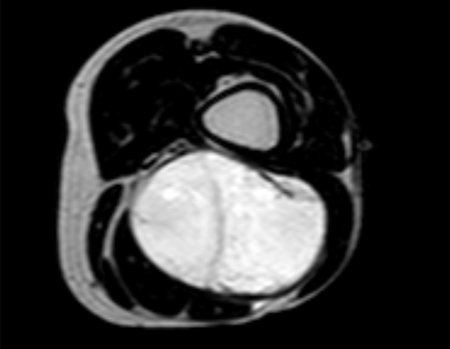
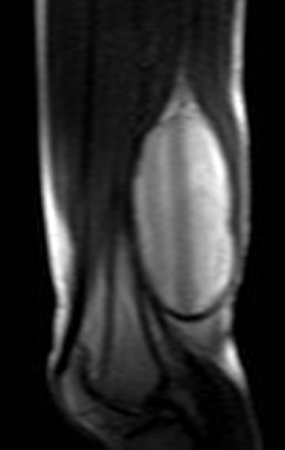
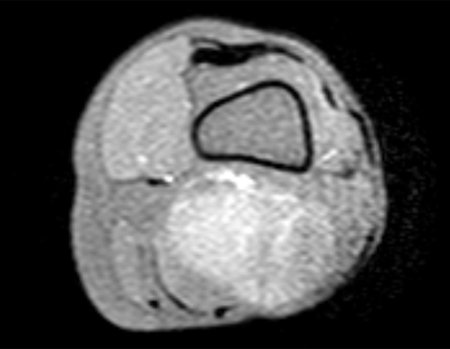
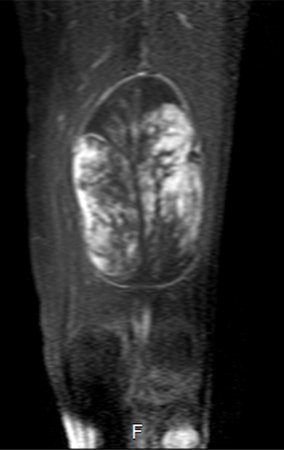
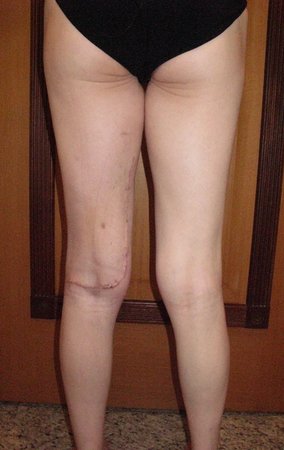
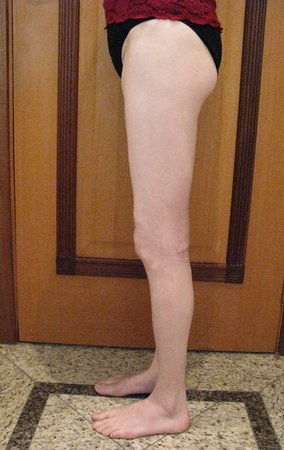
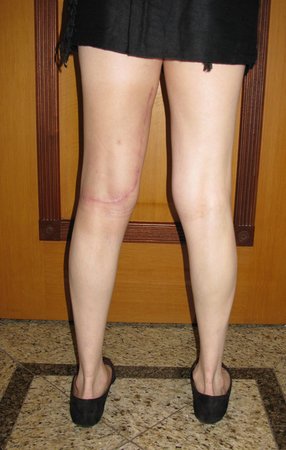
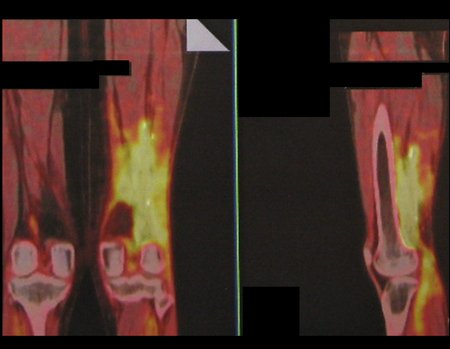
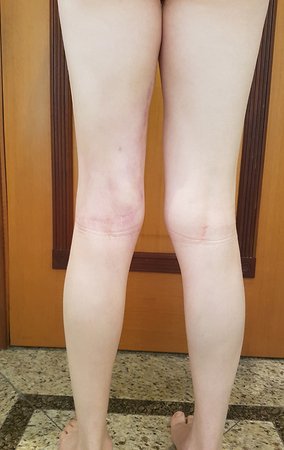
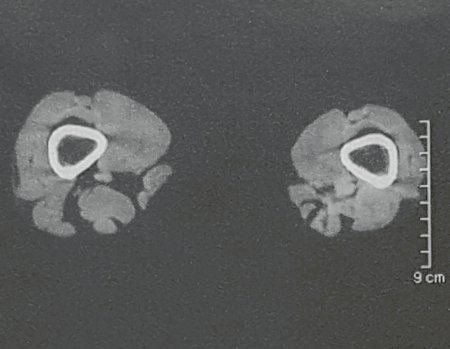
Sarcoma of the Popliteal Region. Female patient, 33 years old, reports a tumor on the posterior and distal aspect of the left thigh for a year, with greater growth in the last three months, during the end of pregnancy. After consultation with another professional, in which she underwent ultrasound examinations, bone scintigraphy, magnetic resonance imaging and biopsy, Figures 1-20, she was referred to us for evaluation and treatment.
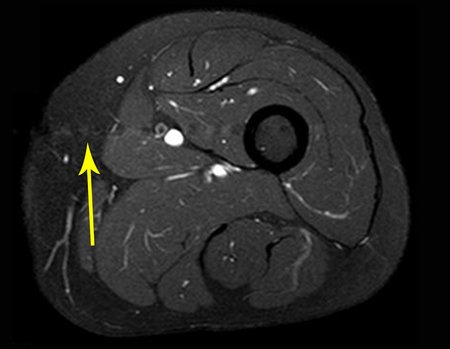
It is instructive to comment that some requested tests could be waived. Bone scintigraphy for this soft tissue injury is an exam that does not add value, as well as radiography of the pelvis, since the lesion is not in this location, the best imaging test to evaluate soft tissue injury is magnetic resonance imaging. new resonance, seeking to obtain better definition of the images, without granulation and in all routine weightings, aiming to evaluate in detail the relationship of the lesion with the vascular and nevus bundles. Figures 21 to 33.
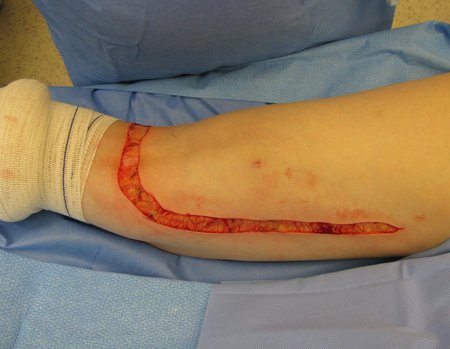
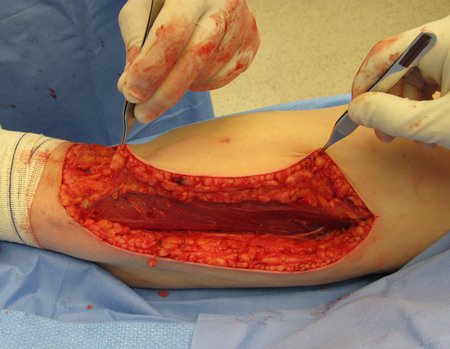
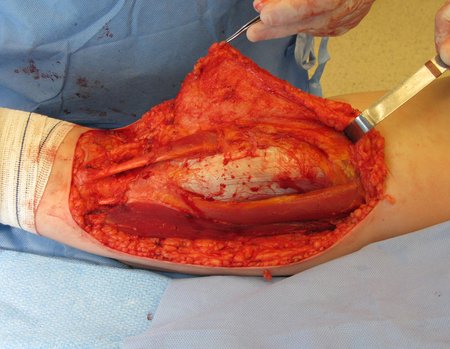
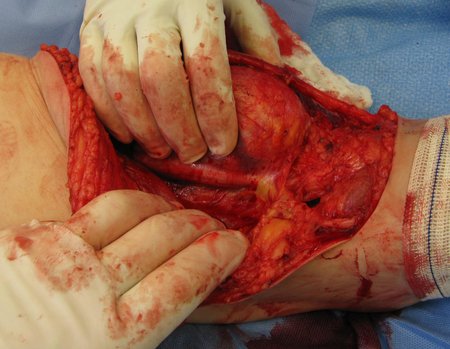
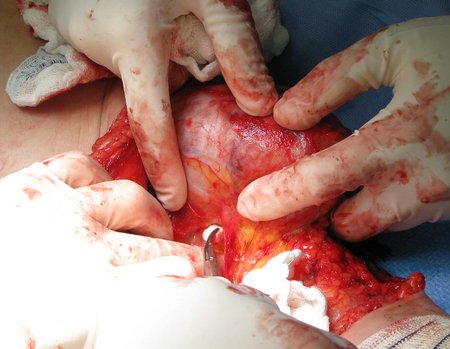
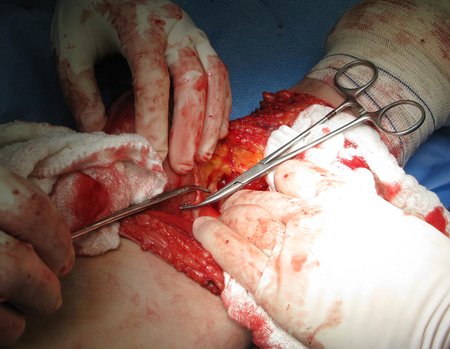
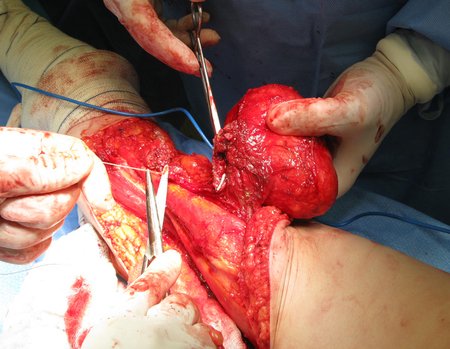
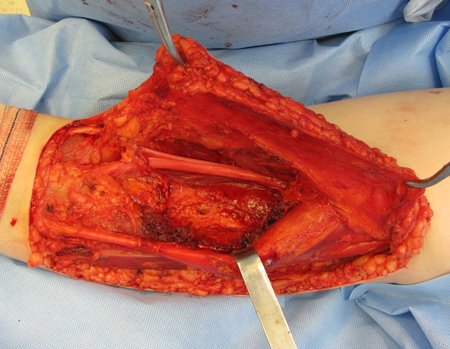
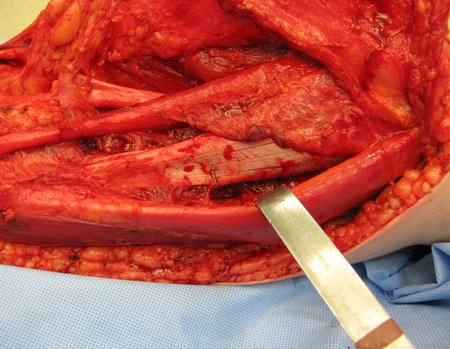
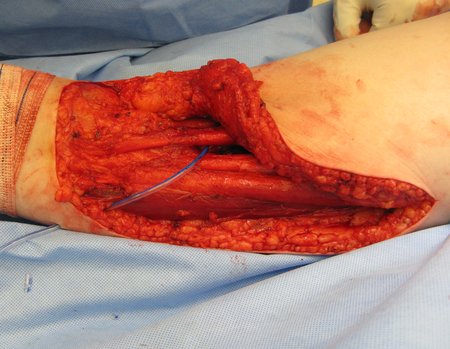
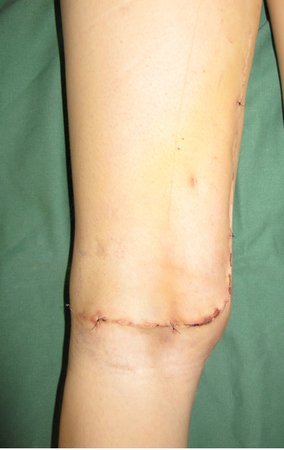
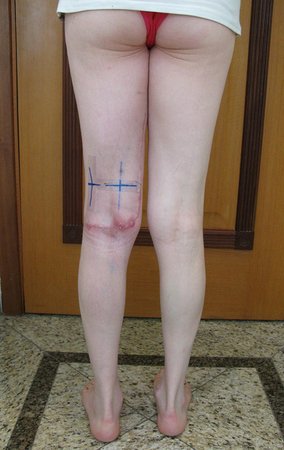
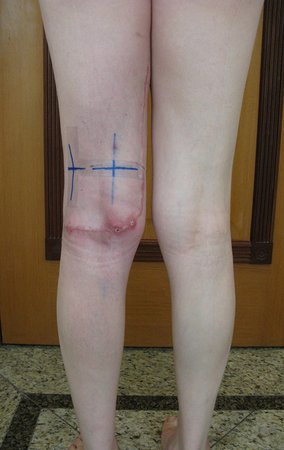
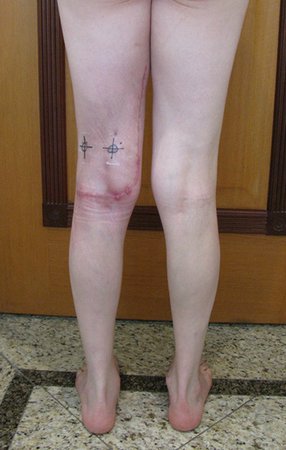
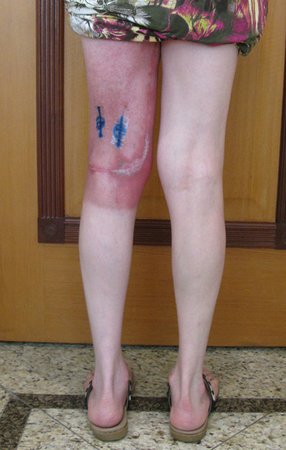
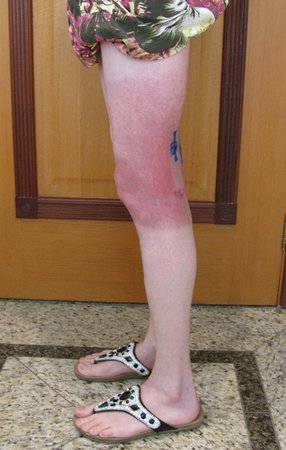
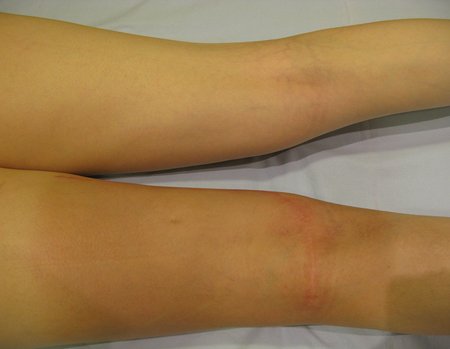
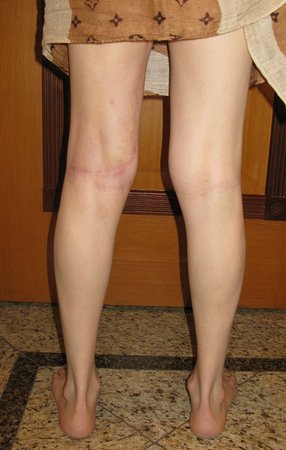
Tumor resection surgery was performed on 10/28/2014. We indicate an incision that begins at the posterior fold of the knee and goes proximally over the path of the internal saphenous muscle, to provide access to the entire path of the artery, vein and femoral nerve, figures 34 to 55.
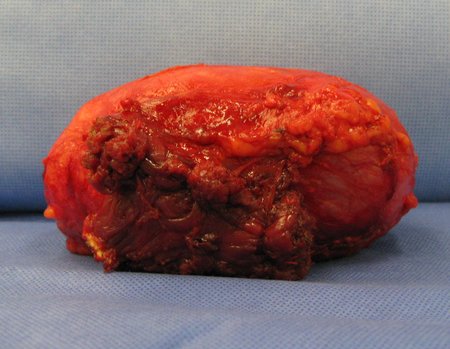
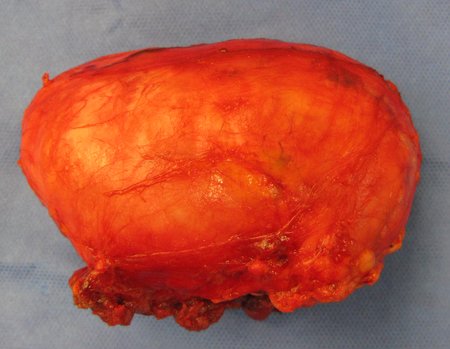
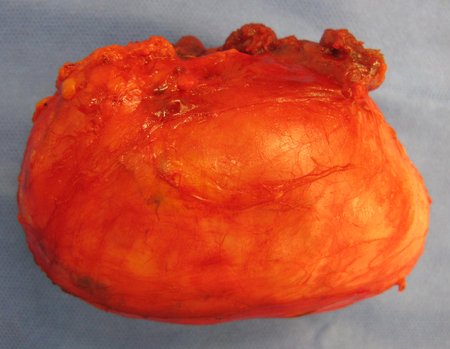
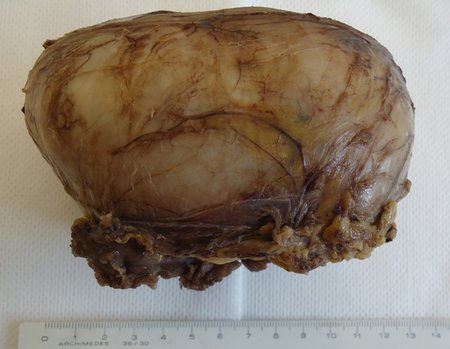
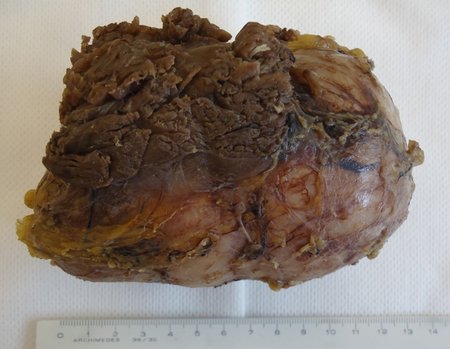
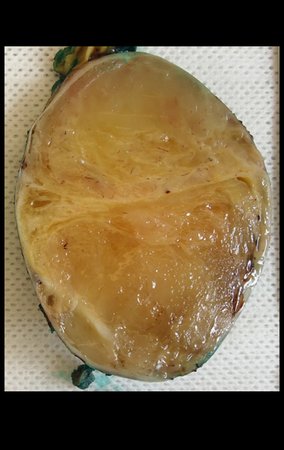
The resected piece was sent for pathological anatomical study, figures 56 to 61.
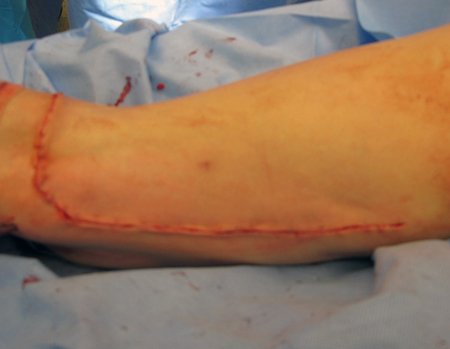
After discussing the case again with the oncologists, adjuvant chemotherapy (after surgery) was not indicated, nor was neoadjuvant use recommended (before surgery). With the healing of the surgical wound progressing satisfactorily, we indicated the consolidation of local treatment with adjuvant radiotherapy.

Analysis of the history, clinical picture and images of a homogeneous, compact lesion, with precise limits, producing mature bone, allowed the diagnosis of osteoma, with resection of this lesion for aesthetic reasons. The surgery was performed under general anesthesia and local infiltration to reduce bleeding (figures 10 to 20).
Authors of the case
Author: Prof. Dr. Pedro Péricles Ribeiro Baptista
Orthopedic Oncosurgery at the Dr. Arnaldo Vieira de Carvalho Cancer Institute
Office : Rua General Jardim, 846 – Cj 41 – Cep: 01223-010 Higienópolis São Paulo – SP
Phone: +55 11 3231-4638 Cell:+55 11 99863-5577 Email: drpprb@gmail.com