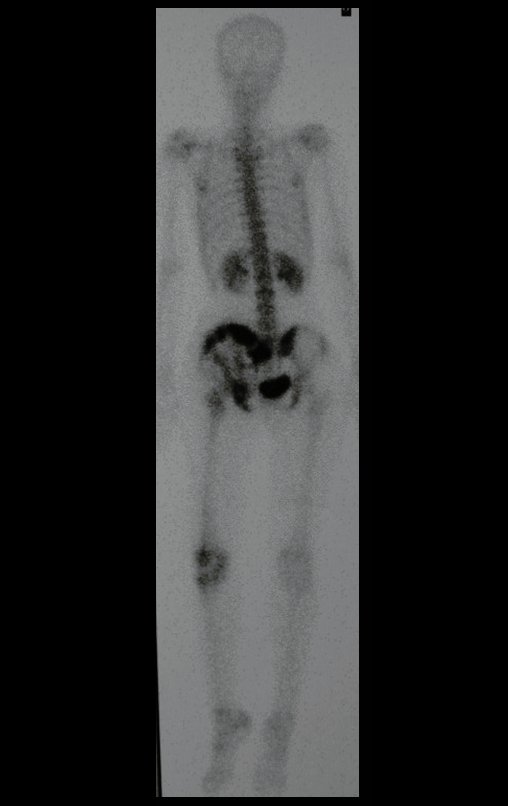
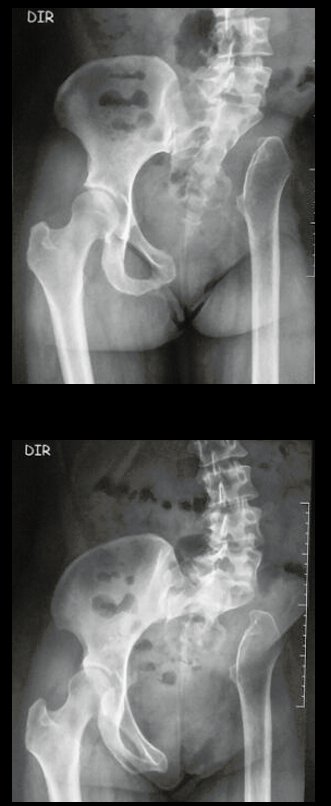
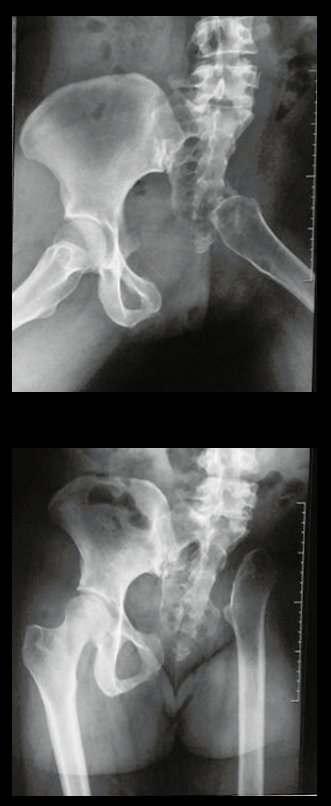
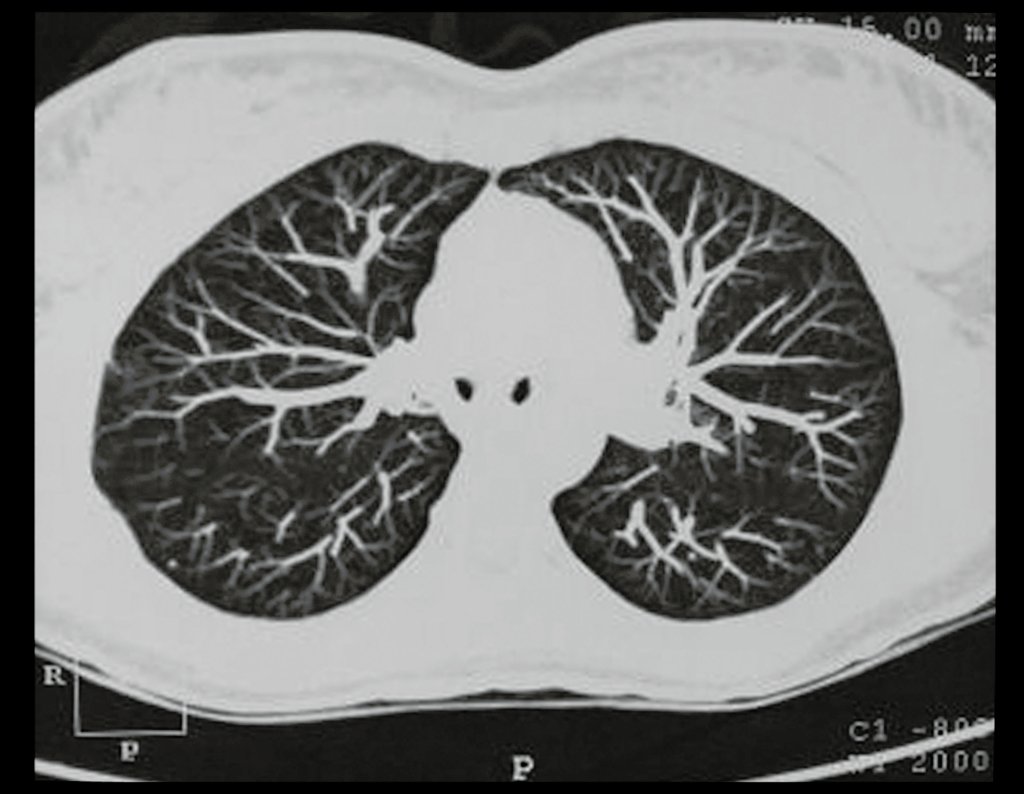
Chondrosarcoma of the Pelvis – Total internal pelvectomy. Female patient, 19 years old, complaining of discomfort and increased volume of the left pelvis. Clinically, there was mild pain upon palpation of the iliac wing, with a palpable, hard, adherent tumor. Responded to on December 18, 2002, with the following imaging exams: 11/13/1983 12/18/2002.
Chondrosarcoma of the Pelvis – Management – Total internal pelvectomy technique
Video 1 : Gait with full support on the operated limb, single-leg load with good balance, good flexion function of the hips and knees with load. Excellent functional result for a total internal hemipelvectomy, without reconstruction, 12 years and three months after surgery.
Author: Prof. Dr. Pedro Péricles Ribeiro Baptista
Orthopedic Oncosurgery at the Dr. Arnaldo Vieira de Carvalho Cancer Institute
Office : Rua General Jardim, 846 – Cj 41 – Cep: 01223-010 Higienópolis São Paulo – SP
Phone: +55 11 3231-4638 Cell:+55 11 99863-5577 Email: drpprb@gmail.com